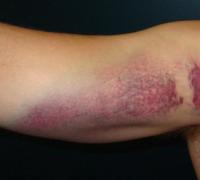
Интенсивная боль. Типы и характеристика болей
Сестринский процесс при боли состоит из нескольких этапов, ниже представлены и расписаны каждый из них.
Первичная оценка боли
Первичную оценку боли дать достаточно сложно, поскольку боль - это субъективное ощущение, включающее в себя неврологические, физиологические, поведенческие и эмоциональные аспекты. При первичной, текущей и итоговой оценке, проводимой с участием пациента, за отправную точку следует брать субъективные ощущения пациента. «Описание человеком боли и наблюдение за его реакцией на неё - основные методы оценки состояния человека, испытывающего боль».
H. Роупер и соавт.приводят три основных метода проведения оценки:
- описание боли самим человеком;
- изучение возможной причины появления боли;
- наблюдение за реакцией человека на боль.
Прежде всего следует определить локализацию боли. Вначале, как правило, человек указывает на достаточно большой участок, затронутый болью. Однако при более детальном расспросе этот участок оказывается меньшего размера и более локализованным.
Далее следует выяснить возможную причину и время появления боли, условия исчезновения боли, а также её продолжительность, факторы, усиливающие или ослабляющие боль.
Интенсивность боли должна быть оценена, исходя из ощущения этой боли самим пациентом, и не обязательно определяется по его реакции на боль. Для этого может быть использована шкала оценки боли в баллах (вербальная сравнительная шкала рейтинга боли):
0 - боль отсутствует в состоянии покоя и при движении;
1 - боль отсутствует в состоянии покоя, лёгкая боль при движении;
2 - лёгкая боль в состоянии покоя, умеренная боль при движении;
3 - умеренная боль в состоянии покоя, сильная боль при движении;
4 - сильная боль в состоянии покоя и при движении. Опыт показывает, что пациенты часто не сообщают о боли или дают неадекватную информацию, занижая свои ощущения. Рядом исследователей установлено, что медицинские работники часто переоценивают степень облегчения боли в результате проведённой аналгезии и занижают уровень боли, испытываемой пациентом.
Наиболее эффективным способом, позволяющим установить интенсивность боли у пациента до и после аналгезии, является использование линеек со шкалой, по которой оценивается сила боли в баллах.
Эти линейки представляют собой прямую линию, на одном конце которой отмечена точка отсутствия боли (0 баллов), а на другом конце находится точка, соответствующая нестерпимой боли (10 баллов). Сестра объясняет пациенту, что означает сила боли в 10 баллов, 8 баллов и т.п. Затем пациент отмечает на линейке точку, соответствующую его ощущению боли. Приведены примеры таких линеек. Примеры линеек со шкалой для определения интенсивности боли
.
3. Визуально-аналоговая шкала.
Примечание: 2,3 - при использовании цифровой и визуально-аналоговой шкал рекомендуется использовать базовую линию в 10 см.
Использование подобных линеек даёт более объективную информацию об уровне боли, чем фразы: «Я не могу больше терпеть боль», «Ужасно болит», «Это невыносимо». (Для оценки интенсивности боли у детей может быть использована шкала, на которой изображены лица, выражающие разные эмоции)
Если внимательно наблюдать за реакцией на боль, то можно получить полезную информацию о состоянии пациента, особенно при невозможности вербального общения или в случае помутнения сознания. О сильной боли могут свидетельствовать бледность, учащение дыхания, повышение артериального давления, повышенное потоотделение, человек может скрежетать зубами, прикусывать нижнюю губу, сморщивать лоб. Реакцией на боль могут быть изменение поведения, снижение (потеря) аппетита, уменьшение объёма повседневной деятельности. Вынужденное положение пациента, беспокойство, плач, стон, иногда пронзительный крик также могут являться реакцией на боль. При этом исследователи, занимающиеся этим вопросом, утверждают, что «некоторые пациенты нуждаются в том, чтобы сёстры говорили им о том, что их поведение, связанное с болью, является нормальным и уместным и что другие люди так же реагируют на боль».
Проводя первичную оценку боли, следует выяснить у пациента её характер (тупая, острая, жгучая, сжимающая, колющая и т.п
.jpeg)
0 - пациента боль не беспокоит; 2 - боль беспокоит незначительно; 4 - боль немного беспокоит; 6 - боль существенно беспокоит; 8 - боль значительна, сознание пациента сконцентрировано на боли; 10 - боль настолько сильна, насколько пациент может её представить; он еле сдерживается
и причины возникновения. Так, боль в области желудка может возникать до, во время и после еды, боль в суставах может быть в покое и/или при движении и т.д. Шум, яркий свет, а также чувство страха, тревога, также могут быть причиной боли. Человек, как правило, легко указывает на факторы, вызывающие боль.
И наконец, следует выяснить у человека, как он переносил подобную боль ранее. Для самооценки боли пациенту может быть предложена одна из описательных шкал.
Сопоставьте слово (слова), которое соответствует Вашей боли, с цифрой на прямой линии, которая покажет степень тяжести Вашей боли. Проведите стрелку от этого слова к цифре или скажите медицинской сестре.

Очень важно, чтобы сестра делала выводы после проведения первичной оценки не только по результатам осмотра пациента и его поведения, но и на основании описания боли и её оценки самим пациентом: боль - это то, что о ней говорит пациент, а не то, что думают другие.
Ниже приведена одна из карт, рекомендуемых для самооценки хронической боли, в том числе у онкологических больных.

Данные карты могут быть особенно полезны в случаях, когда человек способен принимать активное участие в процессе анализа, мониторинга и оценки боли вместе с медицинской сестрой, а также когда с помощью сестринского вмешательства можно добиться некоторого ослабления боли. Однако эти карты малоэффективны в случаях неустранимых болей.
Методы оценки боли должны отвечать конкретным потребностям разных групп пациентов. Важно выбрать тот метод, который будет в наибольшей степени соответствовать конкретному типу болевых ощущений. Например, неприемлемо использовать карту оценки боли, предназначенную для пациентов с хронической болью, для оценки послеоперационных болей.
Исследование применения карты оценки боли, используемой в Королевской больнице Марсден (Великобритания), показало, что данная карта является ценным методом оценки болей в 98% случаев. «Приводимое ниже руководство по исходной оценке боли основано на карте оценки боли, разработанной в Королевской больнице Марсден. Возможно, Вам придется изменить эту карту, чтобы она отвечала потребностям той области, в которой Вы работаете».
Пример.



Укажите на приведённых ниже рисунках тела, где вы чувствуете 6oль. Обозначьте каждый участок боли буквами: А, Б, В и т.д.

Определение целей сестринского ухода
При наличии боли у пациента главной целью сестринского ухода являются устранение причин её возникновения и облегчение страданий пациента. Следует учитывать, что устранение хронической боли является трудноразрешимой задачей и часто цель может заключаться только в том, чтобы помочь человеку превозмочь боль.
Сестринские вмешательства
Для достижения поставленных целей и оценки эффективности обезболивания сестра должна точно представить себе весь цикл явлений, связанных с болью.
Несмотря на то что медицинские сёстры не назначают медикаментозного лечения, их роль в проведении лекарственной терапии огромна.
По назначению врача медицинская сестра должна контролировать правильность применения препарата (через рот, под язык), а также вводить лекарственное средство подкожно, внутримышечно, внутривенно.
Очень важно, чтобы сестра понимала, как работает то или иное болеутоляющее средство. В этом случае она сможет совместно с пациентом проводить текущую оценку адекватности обезболивания.

И. Роупер и соавт. приводят данные исследований, прове- дённых Клосс (1990), в которых говорится о том, что «от недостаточного использования наркотических болеутоляющих средств можно ожидать неблагоприятных для пациента последствий, как физических, так и психологических». При этом Клосс отмечает, что причинами недостаточного использования наркотических анальгетиков являются:
- «преувеличение убеждения в том, что, во-первых, опиаты вызывают привыкание к ним пациента, а во-вторых, они обладают побочным действием, угнетая дыхательный центр;
- трудности при проведении первичной оценки боли, обусловленные нежеланием и страхом многих пациентов обращаться с просьбами о назначении им наркотических средств».
К сожалению, в нашей стране пока не используются специальные устройства, которые, будучи соединёнными с веной пациента, позволяют ему самостоятельно простым нажатием кнопки вводить себе через заранее установленные промежутки времени обезболивающее средство сразу после того, как он почувствует интенсивную боль. При этом предусмотрен механизм, исключающий передозировку препарата.
При наличии боли у престарелых людей следует помнить о том, что у них часто имеется более одного источника боли, а также о возможных сложностях в общении, связанных с нарушением зрения, слуха или снижением познавательных способностей.
Помимо лекарственной терапии, проводимой сестрой по назначению врача, в пределах её компетентности имеются и другие способы обезболивания. Уменьшить боль могут отвлечение внимания, изменение положения тела, применение холода или тепла, обучение пациента различным методикам расслабления, растирание или лёгкое поглаживание болезненного участка.
Мы уже говорили о том, что хроническая боль изменяет образ жизни человека. Люди, обречённые жить, испытывая хроническую боль, нуждаются в особом комплексном лечении, которое многие из них могут получить в специальных лечебных учреждениях - хосписах. В хосписе пациента обучают, как совладать с болью и жить с ней, а не как излечить эту боль. Человеку помогают максимально возможно повысить качество своей жизни. Способы обезболивания, используемые в хосписах, можно разделить на три группы:
- физические (изменение положения тела, применение тепла или холода, массаж и вибрация, акупунктура);
- психологические (общение, отвлечение внимания, музыкальная терапия, техника расслабления и снятия напряжения, гипноз);
- фармакологические (местные и общие анальгетики, транквилизаторы).
Поиск новых способов обезболивания продолжается постоянно. Однако когда лекарственные средства в тех или иных случаях оказываются недостаточно эффективными или недоступными для пациентов (как правило, если пациент находится вне лечебного учреждения), первостепенное значение должно придаваться другим, нефармакологическим способам обезболивания.
Оценка результатов сестринского вмешательства
Для проведения итоговой оценки успешности сестринских вмешательств необходимы объективные критерии. Во многих странах постоянно ведутся научные исследования в этой области.
Приведённые выше примеры линеек и шкал для определения интенсивности боли могут служить одним из критериев как при текущей, так и при итоговой оценке. Следует признать, что медицинская сестра не единственный человек, помогающий пациенту достичь эффекта обезболивания.
Две шкалы, приведённые ниже, тоже помогут объективной оценке уменьшения боли:
Шкала для характеристики ослабления боли:
А - боль полностью исчезла;
Б - боль почти исчезла;
В - боль значительно уменьшилась;
Г- боль уменьшилась слегка;
Д - нет заметного уменьшения боли.
Шкала успокоения:
0 - успокоение отсутствует;
1 - слабое успокоение; дремотное состояние, быстрое (лёгкое) пробуждение;
2 - умеренное успокоение, обычно дремотное состояние, быстрое (лёгкое) пробуждение;
3 - сильное успокоение, усыпляющее действие, трудно разбудить пациента;
4 - пациент спит, глубокий сон.
Мы предлагаем возможный план ухода за пациентом, испытывающим боль.
Рекомендуемый план ухода при боли(у взрослого пациента)


Боль и желание её уменьшить - основные причины обращения людей за медицинской помощью. Многие понимают, что полностью снять боль невсегда возможно. Однако каждый пациент имеет право на адекватное обезболивание, декларированное ему в «Законе РФ об охране здоровья граждан».
Теоретические основы сестринского дела. С. А. Мухина, И. И. Тарновская. 2010г.
Цефалгия считается одной из самых распространенных и, в тоже время, одной из самых спорных проблем современной медицины.
Некоторые пациенты сталкиваются с этим симптомом не часто, а другие, вынуждены терпеть проблему практически ежедневно, не понимая, что им следует делать, чтобы получить адекватное лечение.
Зачастую, в кругах обывателей, да и в медицинских кругах, ведутся споры относительно того, какого типа цефалгию следует срочно лечить, а при каком из ее видов, от лечения можно отказаться.
 Мы, в данном случае, придерживаемся точки зрения традиционной медицинской науки – если цефалгия имеет умеренную интенсивность, а ее причины заключаются в банальном переутомлении – действительно, можно ничего не делать, не лечить пациента, а дать ему просто отдохнуть и выспаться.
Мы, в данном случае, придерживаемся точки зрения традиционной медицинской науки – если цефалгия имеет умеренную интенсивность, а ее причины заключаются в банальном переутомлении – действительно, можно ничего не делать, не лечить пациента, а дать ему просто отдохнуть и выспаться.
Но если, пациент сталкивается с тем, что очень интенсивные, чрезмерно сильные головные боли мучат его не один час (день), если причины проблемы не известны, если состояние постоянно ухудшается (до лба, затылка, виска, буквально, нельзя дотронуться), а цефалгию дополняет тошнота, обильная рвота, вплоть до потери сознания – лечение остро необходимо и оно должно быть очень скорым!
Кроме того, и сама цефалгия может вести себя совершенно по-разному.
 К примеру, иногда это может быть острая, пульсирующая боль, в правой или левой части головы, в височной, затылочной или лобной области, которую дополняет тошнота, рвота, расстройства сознания.
К примеру, иногда это может быть острая, пульсирующая боль, в правой или левой части головы, в височной, затылочной или лобной области, которую дополняет тошнота, рвота, расстройства сознания.
А иногда, проблема носит умеренный разлитой характер и слабо беспокоит пациента.
Умеренные боли можно снять банальным приемом таблетки нимесила или иного, имеющегося дома, анальгетика.
Но что делать, если проблема имеет чрезмерно интенсивный характер, как себя вести, если возникла слишком сильная головная боль? Почему иногда так сильно болит голова? И почему при данной проблеме у медиков нет единого алгоритма действий, позволяющих осуществлять лечение интенсивной головной боли? Давайте разбираться.
Симптоматика интенсивной цефалгии
 Определить/оценить степень интенсивности головной боли бывает достаточно сложно, ведь иногда пациенты с высоким порогом чувствительности могут кричать от цефалгии напряжения, говоря врачу, что у них чрезмерно сильная головная боль практически разрывает голову, что они не знают, что с этим делать.
Определить/оценить степень интенсивности головной боли бывает достаточно сложно, ведь иногда пациенты с высоким порогом чувствительности могут кричать от цефалгии напряжения, говоря врачу, что у них чрезмерно сильная головная боль практически разрывает голову, что они не знают, что с этим делать.
В тоже время, практикующие врачи знают множество случаев, когда действительно сильная головная боль, основные причины которой крылись в мощной сосудистой патологии, переносилась пациентами стоически и, если бы не дополнительная симптоматика (тошнота, рвота, пульсирующие ощущения в области лба, затылка, расстройства сознания, онемение с правой или левой части тела и пр.), не была бы своевременно замечена.
Итак, как же самостоятельно определить, что у вас возникла действительно интенсивная цефалгия, на которую следует обратить внимание медиков и, что следует делать при обнаружении подобной проблемы?
 Оказывается, все очень просто – медики рекомендуют обращать пристальное внимание на любой интенсивности головную боль.
Оказывается, все очень просто – медики рекомендуют обращать пристальное внимание на любой интенсивности головную боль.
Но, когда сильные болевые ощущения вполне терпимы, когда приступ можно снять при помощи таблетки нимесила, когда цефалгия возникла лишь единожды – за состоянием пациента достаточно просто наблюдать, можно также профилактически обследоваться.
Важно понимать, если у пациента наблюдается хронического типа (неоднократно повторяющаяся) умеренная цефалгия пульсирующего характера, которая локализуется в правой или левой части головы, в области лба или затылка, дополненная тошнотой или однократной рвотой – это состояние вряд ли будет опасно для жизни, но может свидетельствовать о начале развития некой патологии в иных органах.
А вот своевременное обнаружение и лечение такой патологии, провоцирующей цефалгию, действительно необходимо каждому пациенту.
Срочный вызов бригады скорой помощи, а также не менее срочное интенсивное лечение может потребоваться пациенту:
- Если сильная (по мнению пациента) цефалгия носит пульсирующий, остро нарастающий, громоподобный характер;
- Если проблема локализуется очень четко (в правой височной области, в области лба, в левой глазнице, области затылка).
- Когда проблема осложняется прочей вегетативной симптоматикой – острой тошнотой, обильной неукротимой рвотой, онемением той или иной части тела.
- При одновременном развитии цефалгии, повышении показателей АД и температуры тела.
 Также обязательно следует обращать внимание на резкое изменение характера цефалгии.
Также обязательно следует обращать внимание на резкое изменение характера цефалгии.
Когда, к примеру, привычная для пациента пульсирующая головная боль в области лба или висков, резко перетекает в область затылка, пациента начинает тошнить и возникает рвота, затылок становится горячим наощупь, характер боли меняется на сверлящий, распирающий или громоподобный – это повод срочно обратиться к медикам за полноценным лечением.
Возможные виды и характеристики сильной цефалгии
Здесь нам хотелось бы представить условную классификацию сильной цефалгии по месту локализации болевых ощущений. Итак, достаточно интенсивная цефалгия может ощущаться:

Симптоматика такой локализации может наблюдаться при отравлениях, алкогольных интоксикациях, особенно, когда цефалгию дополняет тошнота, рвота, диарея.
Отзыв нашей читательницы Ольги Нестеровой
Недавно я прочитала статью, в которой рассказывается о сборе Монастырский сбор отца Георгия для избавления от мигрени, головных болей. Данный сбор очищает сосуды, успокаивает нервную систему, улучшает общее состояние.
Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку. Изменения я заметила уже через неделю: слабость, постоянные головные боли, мучившие меня до этого - отступили, а через 2 недели пропали совсем. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
 Конечно же, когда пациент наблюдает высокой интенсивности цефалгию, той или иной локализации, прежде чем пытаться снять приступ таблетками нимесила, анальгина или цитрамона, прежде чем получить иное адекватное лечение важно суметь проанализировать ситуацию и разобраться, каковы первичные причины проблемы.
Конечно же, когда пациент наблюдает высокой интенсивности цефалгию, той или иной локализации, прежде чем пытаться снять приступ таблетками нимесила, анальгина или цитрамона, прежде чем получить иное адекватное лечение важно суметь проанализировать ситуацию и разобраться, каковы первичные причины проблемы.
Кстати сказать, медики также убеждены, что своевременная диагностика недуга, вызывающего цефалгию, имеет решающее значение для последующего подбора правильной тактики лечения.
Что может спровоцировать?
Почему у многих людей, на фоне кажущегося абсолютного здоровья, может возникать достаточно сильной интенсивности головная боль? Почему, кто-то жалуется на умеренные недомогания, а кто-то чуть ли не кричит от боли?
К огромному сожалению, сегодня медики не всегда могут ответить на вопрос – почему возникает чрезмерно сильная цефалгия.
 Действительно, медицинская практика показывает, что иногда бывают ситуации, когда, задаваясь вопросом, почему возникла сильная цефалгия, и, проводя полноценное обследование, медики быстро находят причины недуга, назначая пациенту необходимое лечение.
Действительно, медицинская практика показывает, что иногда бывают ситуации, когда, задаваясь вопросом, почему возникла сильная цефалгия, и, проводя полноценное обследование, медики быстро находят причины недуга, назначая пациенту необходимое лечение.
В тоже время, зачастую, проведя необходимую диагностику медики лишь исключают возможные причины головной боли, не получая вразумительного ответа на вопрос, почему у вполне здорового человека возникла очень сильная цефалгия.
Так вот, среди тех, провоцирующих сильную цефалгию, факторов, которые известны медикам и, которые врачи точно знают, как диагностировать/лечить принято называть:
- Болезни инфекционного характера (вирусные и бактериальные). Среди таковых: ОРВИ, грипп, болезни верхних и нижних дыхательных путей, болезни органов зрения и слуха. Это могут быть заболевания желудочно-кишечного тракта, в особенности, когда цефалгию дополняет тошнота и рвота.
- Заболевания сосудистого русла. Это могут быть аневризмы церебральных сосудов, ВСД, гипертония, преходящие нарушения мозгового кровообращения и пр.
- Опухолевидные процессы головного мозга. В таком случае цефалгию часто дополняет рвота, головокружение, иная вегетативная симптоматика.
- Мигренозные состояния. Для мигрени наиболее характерна односторонняя пульсирующая боль, различной локализации (в затылке слева, в области глаза справа и пр.). Мигренеподобные состояния может дополнять не слишком обильная рвота, слабость, головокружения.
К сожалению, каковы точные причины мигрени или что делать, чтобы предотвратить ее первичное развитие, медики точно не знают.
 Кроме того, пациентов могут беспокоить довольно сильные цефалгии, никак не связанные ни с одним из выше описанных заболеваний.
Кроме того, пациентов могут беспокоить довольно сильные цефалгии, никак не связанные ни с одним из выше описанных заболеваний.
Считается, что интенсивная головная боль, (при условии повышенного болевого порога у конкретного пациента), может быть спровоцирована, стрессовой ситуацией, малоподвижным образом жизни, неправильным питанием, не адекватным приемом некоторых медикаментозных препаратов.
Что же следует делать и как себя правильно вести пациенту, желающему снять приступ сильной цефалгии и не столкнуться с проблемой повторно? Прежде всего, следует помнить, что просто снять приступ сильной цефалгии при помощи таблетки нимесила – это еще не лечение проблемы. Зачастую – это лишь сокрытие симптоматики некого иного достаточно серьезного заболевания.
Какую помощь можно оказать?
 При условии отсутствия дополнительной симптоматики, снять даже самую интенсивную головную боль можно анальгетиками (анальгин, цитрамон), нестероидными противовоспалительными препаратами (таблетки нимесила, нурофена, диклофенака и пр.).
При условии отсутствия дополнительной симптоматики, снять даже самую интенсивную головную боль можно анальгетиками (анальгин, цитрамон), нестероидными противовоспалительными препаратами (таблетки нимесила, нурофена, диклофенака и пр.).
Однако важно понимать, чтобы безопасно снять/уменьшить болевые ощущения, чтобы проблема не возникала вновь, первично следует понять, чем недуг был спровоцирован. Как мы уже говорили, полноценная диагностика при возникновении чрезмерно интенсивных головных болей имеет принципиально важное и даже решающее значение.
К сожалению, иногда проблема провоцируется такими заболеваниями, что таблетки нимесила или иных анальгетиков способны только навредить, на время скрывая истинную клиническую картину.
 К примеру, снять сильную головную боль, связанную с развитием гипертонического криза, мозгового кровотечения, глаукомы или опухоли мозга, банальной таблеткой нимесила не получится.
К примеру, снять сильную головную боль, связанную с развитием гипертонического криза, мозгового кровотечения, глаукомы или опухоли мозга, банальной таблеткой нимесила не получится.
Таким пациентам требуется более серьезная комплексная терапия, устраняющая первопричины проблемы.
Таблетки нимесила или иных анальгезирующих средств могут быть уместны лишь при умеренных или средней интенсивности головных болях. Также таблетки нимесила могут оказаться очень кстати, если пациент уверен, что его головная боль спровоцирована травмами или заболеваниями шейного отдела позвоночника (остеохондрозом, например).
Во всех остальных случаях слишком интенсивной цефалгии, прием таблетки немесила не исключает обращения к медикам, для получения полноценного обследования и, возможно, иного комплексного лечения.
Вы все еще считаете что от ИЗБАВИТЬСЯ от МИГРЕНИ невозможно!?
Вы когда нибудь сталкивались с сильной головной болью, которую просто не возможно терпеть!? Судя по тому что Вы сейчас читаете эту статью, тогда не по наслышке знаете, что такое:
- очень сильно болит голова в лобной или височной области....
- боль пульсирующая или распирающая, усиливается при малейшем движении....
- боль сопровождается тошнотой, а иногда даже рвотой...
- неприятны свет и звуки...
- и вы уже давно принимаете кучу лекарств...
А теперь ответьте на вопрос: Вас это устраивает? Разве ВСЕ ЭТИ СИМПТОМЫ можно терпеть? А сколько времени вы уже "слили" на неэффективное лечение? Ведь рано или поздно СИТУАЦИЯ УСУГУБИТЬСЯ. А это может привести к более тяжелым последствиям, таким как мигренозный статус и мигренозный инсульт.
Правильно - пора начинать кончать с этой проблемой! Согласны? Именно поэтому мы решили опубликовать личную историю Натальи Будницкой, в которой она рассказала о том, как она не только справилась с хронической МИГРЕНЬЮ, но и изабвилась от целого букета заболеваний.
Это первый из описанных врачами Древней Греции и Рима симптомов – признаков воспалительного повреждения. Боль – это то, что сигнализирует нам о каком-либо неблагополучии, возникающем внутри организма или о действии некоего разрушающего и раздражающего фактора извне.
Боль, по мнению широко известного русского физиолога П. Анохина, призвана мобилизовывать разнообразные функциональные системы организма для его защиты от воздействия вредящих факторов. Боль включает в себя такие компоненты как: ощущение, соматические (телесные), вегетативные и поведенческие реакции, сознание, память, эмоции и мотивации. Таким образом, боль есть объединяющая интегративная функция целостного живого организма. В данном случае – человеческого организма. Ибо живые организмы, даже не обладая признаками высшей нервной деятельности, могут испытывать боль.
Имеются факты изменения электрических потенциалов у растений, которые фиксировались при повреждении их частей, а также такие же электрические реакции, когда исследователи наносили травму соседним растениям. Таким образом, растения реагировали на причиняемые им или соседним растениям повреждения. Только боль имеет такой своеобразный эквивалент. Вот такое интересное, можно сказать, универсальное свойство всех биологических организмов.
Виды боли – физиологическая (острая) и патологическая (хроническая).
Боль бывает физиологической (острой) и патологической (хронической) .Острая боль
По образному выражению академика И.П. Павлова, является важнейшим эволюционным приобретением, и требуется для защиты от воздействия разрушающих факторов. Смысл физиологической боли заключается в отбрасывании всего, что угрожает жизненному процессу, нарушает равновесие организма с внутренней и внешней средой.Хроническая боль
Это явление несколько более сложное, которое формируется в результате длительно существующих в организме патологических процессов. Процессы эти могут быть как врожденными, так и приобретенными в течение жизни. К приобретенным патологическим процессам относят следующие – длительное существование очагов воспаления, имеющих различные причины, всевозможные новообразования (доброкачественные и злокачественные), травматические повреждения, операционные вмешательства, исходы воспалительных процессов (например, образование спаек между органами, изменение свойств тканей, входящих в их состав). К врожденным патологическим процессам относятся следующие – различные аномалии расположения внутренних органов (например, расположение сердца снаружи грудной клетки), врожденные аномалии развития (например, врожденный дивертикул кишечника и прочие). Таким образом, длительно существующий очаг повреждения, приводит к постоянным и небольшим повреждениям структур организма, что также постоянно создает болевую импульсацию о повреждениях данных структур организма, затронутых хроническим патологическим процессом.Так как данные повреждения минимальны, то и болевые импульсы довольно таки слабые, а боль становится постоянной, хронической и сопровождает человека повсеместно и практически круглосуточно. Боль становится привычной, однако никуда не исчезает и остается источником длительного раздражающего воздействия. Болевой синдром, существующий у человека шесть или более месяцев, приводит к значительным изменениям в организме человека. Происходит нарушение ведущих механизмов регуляции важнейших функций организма человека, дезорганизация поведения и психики. Страдает социальная, семейная и личностная адаптация данного конкретного индивида.
Как часто встречаются хронические боли?
Согласно исследованиям Всемирной Организации Здравоохранения (ВОЗ), каждый пятый житель планеты страдает хроническими болями, причиняемыми всевозможными патологическими состояниями, связанными с заболеваниями различных органов и систем организма. Это означает, что как минимум 20% людей страдают хроническими болями разной степени выраженности, различной интенсивности и длительности.
Что такое боль и как она возникает? Отдел нервной системы ответственный за передачу болевой чувствительности, вещества вызывающие и поддерживающие болевые ощущения.
Ощущение боли представляет собой сложный физиологический процесс, включающий периферические и центральные механизмы, и имеющий эмоциональную, психическую, а зачастую и вегетативную окраску. Механизмы болевого феномена полностью на сегодняшний день не раскрыты, несмотря на многочисленные научные исследования, которые продолжаются вплоть до сегодняшнего времени. Однако рассмотрим основные этапы и механизмы восприятия боли.Нервные клетки, передающие болевой сигнал, виды нервных волокон.
 Самый первый этап восприятия боли представляет собой воздействие на болевые рецепторы (ноцицепторы
). Данные болевые рецепторы расположены во всех внутренних органах, костях, связках, в коже, на слизистых оболочках различных органов, соприкасающихся с внешней средой (например, на слизистой кишечника, носа, горла и т.д.).
Самый первый этап восприятия боли представляет собой воздействие на болевые рецепторы (ноцицепторы
). Данные болевые рецепторы расположены во всех внутренних органах, костях, связках, в коже, на слизистых оболочках различных органов, соприкасающихся с внешней средой (например, на слизистой кишечника, носа, горла и т.д.).На сегодняшний день выделяют два основных вида болевых рецепторов: первые – это свободные нервные окончания, при раздражении которых возникает ощущение тупой, разлитой боли, а вторые представляют собой сложные болевые рецепторы, при возбуждении которых возникает чувство острой и локализованной боли. То есть характер болевых ощущений напрямую зависит от того, какие болевые рецепторы восприняли раздражающее воздействие. Относительно специфических агентов, которые могут раздражать болевые рецепторы, можно сказать, что к ним относятся различные биологически активные вещества (БАВ) , образующиеся в патологических очагах (так называемые, алгогенные вещества ). К данным веществам относятся различные химические соединения – это и биогенные амины, и продукты воспаления и распада клеток, и продукты локальных иммунных реакций. Все эти вещества, совершенно разные по химической структуре, способны оказывать раздражающее действие на болевые рецепторы различной локализации.
Простагландины – вещества, поддерживающие воспалительную реакцию организма.
Однако, существует ряд химических соединений, участвующих в биохимических реакциях, которые сами непосредственно не могут воздействовать на болевые рецепторы, однако усиливают эффекты веществ вызывающих воспаление. К классу данных веществ, например, относятся простагландины. Простагландины образуются из особых веществ – фосфолипидов , которые составляют основу клеточной мембраны. Данные процесс протекает следующим образом: некий патологический агент (например, ферментов образуются простагландины и лейкотриены. Простагландины и лейкотриены в целом называются эйкозаноиды и играют важную роль в развитии воспалительной реакции. Доказана роль простагландинов в формировании болевых ощущений при эндометриозе, предменструальном синдроме, а также синдроме болезненных менструаций (альгодисменорее).Итак, мы рассмотрели первый этап формирования болевого ощущения – воздействие на специальные болевые рецепторы. Рассмотрим, что происходит дальше, каким образом человек чувствует боль определенной локализации и характера. Для понимания данного процесса необходимо ознакомиться с проводящими путями.
Как болевой сигнал поступает в головной мозг? Болевой рецептор, периферический нерв, спинной мозг, таламус – подробнее о них.
 Биоэлектрический болевой сигнал, сформировавшийся в болевом рецепторе, по нескольким типам нервных проводников (периферическим нервам), минуя внутриорганные и внутриполостные нервные узлы, направляется к спинальным нервным ганглиям (узлам)
, расположенным рядом со спинным мозгом. Эти нервные ганглии сопровождают каждый позвонок от шейных до некоторых поясничных. Таким образом, образуется цепочка нервных ганглиев, идущая справа и слева вдоль позвоночного столба. Каждый нервный ганглий связан с соответствующим участком (сегментом) спинного мозга. Дальнейший путь болевого импульса из спинальных нервных ганглиев направляется в спинной мозг, который непосредственно соединен с нервными волокнами.
Биоэлектрический болевой сигнал, сформировавшийся в болевом рецепторе, по нескольким типам нервных проводников (периферическим нервам), минуя внутриорганные и внутриполостные нервные узлы, направляется к спинальным нервным ганглиям (узлам)
, расположенным рядом со спинным мозгом. Эти нервные ганглии сопровождают каждый позвонок от шейных до некоторых поясничных. Таким образом, образуется цепочка нервных ганглиев, идущая справа и слева вдоль позвоночного столба. Каждый нервный ганглий связан с соответствующим участком (сегментом) спинного мозга. Дальнейший путь болевого импульса из спинальных нервных ганглиев направляется в спинной мозг, который непосредственно соединен с нервными волокнами.
На самом деле спинной мог – это неоднородная структура – в нем выделяют белое и серое вещество (как и в головном мозге). Если спинной мозг рассмотреть на поперечном разрезе, то серое вещество будет выглядеть как крылья бабочки, а белое будет окружать его со всех сторон, формируя округлые очертания границ спинного мозга. Так вот, задняя часть этих крылышек бабочки называется задними рогами спинного мозга. По ним нервные импульсы переправляются к головному мозгу. Передние же рога, по логике должны располагаться в передней части крыльев – так оно и происходит. Именно передние рога проводят нервный импульс от головного мозга к периферическим нервам. Так же в спинном мозге в центральной его части существуют структуры, которые непосредственно соединяют нервные клетки передних и задних рогов спинного мозга – благодаря этому имеется возможность формирования так называемой «кроткой рефлекторной дуги», когда некоторые движения происходят неосознанно - то есть без участия головного мозга. Примером работы короткой рефлекторной дуги является одергивание руки от горячего предмета.
 Поскольку спинной мозг имеет сегментарное строение, следовательно, в каждый сегмент спинного мозга входят нервные проводники со своей зоны ответственности. При наличии острого раздражителя с клеток задних рогов спинного мозга возбуждение может резко переключаться на клетки передних рогов спинномозгового сегмента, что вызывает молниеносную двигательную реакцию. Коснулись рукой горячего предмета – одернули сразу руку. При этом болевая импульсация все равно достигает коры головного мозга, и мы осознаем, что прикоснулись к горячему предмету, хотя руку уже рефлекторно отдернули. Подобные нервно-рефлекторные дуги для отдельных сегментов спинного мозга и чувствительных периферических участков могут различаться в построении уровней участия центральной нервной системы.
Поскольку спинной мозг имеет сегментарное строение, следовательно, в каждый сегмент спинного мозга входят нервные проводники со своей зоны ответственности. При наличии острого раздражителя с клеток задних рогов спинного мозга возбуждение может резко переключаться на клетки передних рогов спинномозгового сегмента, что вызывает молниеносную двигательную реакцию. Коснулись рукой горячего предмета – одернули сразу руку. При этом болевая импульсация все равно достигает коры головного мозга, и мы осознаем, что прикоснулись к горячему предмету, хотя руку уже рефлекторно отдернули. Подобные нервно-рефлекторные дуги для отдельных сегментов спинного мозга и чувствительных периферических участков могут различаться в построении уровней участия центральной нервной системы.
Как нервный импульс достигает головного мозга?
 Далее из задних рогов спинного мозга путь болевой чувствительности направляется в вышележащие отделы центральной нервной системы по двум путям – по так называемым «старым» и «новым» спиноталамическим (путь нервного импульса: спинной мозг – таламус) путям. Названия «старый» и «новый» являются условными и говорят лишь о времени появления указанных путей на историческом отрезке эволюции нервной системы. Не будем, однако, вдаваться в промежуточные этапы довольно сложного нервного пути, ограничимся лишь констатацией факта, что оба указанных пути болевой чувствительности оканчиваются в участках чувствительной коры головного мозга. И «старый», и «новый» спиноталамические пути проходят через таламус (особый участок головного мозга), а «старый» спиноталамический путь – еще и через комплекс структур лимбической системы мозга. Структуры лимбической системы мозга во многом участвуют в образовании эмоций и формировании поведенческих реакций.
Далее из задних рогов спинного мозга путь болевой чувствительности направляется в вышележащие отделы центральной нервной системы по двум путям – по так называемым «старым» и «новым» спиноталамическим (путь нервного импульса: спинной мозг – таламус) путям. Названия «старый» и «новый» являются условными и говорят лишь о времени появления указанных путей на историческом отрезке эволюции нервной системы. Не будем, однако, вдаваться в промежуточные этапы довольно сложного нервного пути, ограничимся лишь констатацией факта, что оба указанных пути болевой чувствительности оканчиваются в участках чувствительной коры головного мозга. И «старый», и «новый» спиноталамические пути проходят через таламус (особый участок головного мозга), а «старый» спиноталамический путь – еще и через комплекс структур лимбической системы мозга. Структуры лимбической системы мозга во многом участвуют в образовании эмоций и формировании поведенческих реакций.Предполагается, что первая, более эволюционно молодая система («новый» спиноталамический путь) проведения болевой чувствительности рисует более определенную и локализованную боль, вторая же, эволюционно более древняя («старый» спиноталамический путь) служит для проведения импульсов, дающих ощущение тягучей, плохо локализованной боли. Дополнительно к этому, указанная «старая» спиноталамическая система обеспечивает эмоциональное окрашивание болевого ощущения, а также участвует в формировании поведенческих и мотивационных составляющих эмоциональных переживаний, связанных с болью.
Перед достижением чувствительных участков коры головного мозга, болевая импульсация проходит, так называемую, предварительную обработку в определенных отделах центральной нервной системы. Это уже упомянутый таламус (зрительный бугор), гипоталамус, сетчатая (ретикулярная) формация, участки среднего и продолговатого мозга. Первый, и, пожалуй, один из самых важных фильтров на пути болевой чувствительности – это таламус. Все ощущения из внешней среды, от рецепторов внутренних органов – всё проходит через таламус. Невообразимое количество чувствительной и болевой импульсации проходит ежесекундно, днем и ночью через данный участок мозга. Мы не ощущаем, как происходит трение клапанов сердца, движение органов брюшной полости, всевозможных суставных поверхностей друг о друга – и всё это благодаря таламусу.
При нарушении работы, так называемой, антиболевой системы (например, в случае отсутствия выработки внутренних, собственных морфиноподобных веществ, возникшей по причине употребления наркотических средств) вышеупомянутый шквал всевозможной болевой и прочей чувствительности просто захлестывает головной мозг, приводя к ужасающим по длительности, силе и выраженности эмоционально-болевым ощущениям. Такова причина, в несколько упрощенном виде, так называемой «ломки» при дефиците поступления извне морфиноподобных веществ на фоне длительного приема наркотических средств.
Как болевой импульс обрабатывается головным мозгом?
 Задние ядра таламуса дают информацию о локализации источника боли, а срединные его ядра – о продолжительности воздействия раздражающего агента. Гипоталамус, как важнейший регуляторный центр вегетативной нервной системы, участвует в образовании вегетативного компонента болевой реакции опосредованно, через задействование центров регулирующих обмен веществ, работу дыхательной, сердечно-сосудистой и других систем организма. Ретикулярная формация координирует уже частично обработанную информацию. Особенно подчеркивается роль ретикулярной формации в формировании ощущения боли как некоего особого интегрированного состояния организма, с включением всевозможных биохимических, вегетативных, соматических составляющих. Лимбическая система мозга обеспечивает негативную эмоциональную окраску.Сам процесс осознания боли как таковой, определение локализации болевого источника (имеется ввиду конкретная область собственного тела) в совокупности со сложнейшими и разнообразнейшими реакциями на болевую импульсацию происходит непременно при участии мозговой коры.
Задние ядра таламуса дают информацию о локализации источника боли, а срединные его ядра – о продолжительности воздействия раздражающего агента. Гипоталамус, как важнейший регуляторный центр вегетативной нервной системы, участвует в образовании вегетативного компонента болевой реакции опосредованно, через задействование центров регулирующих обмен веществ, работу дыхательной, сердечно-сосудистой и других систем организма. Ретикулярная формация координирует уже частично обработанную информацию. Особенно подчеркивается роль ретикулярной формации в формировании ощущения боли как некоего особого интегрированного состояния организма, с включением всевозможных биохимических, вегетативных, соматических составляющих. Лимбическая система мозга обеспечивает негативную эмоциональную окраску.Сам процесс осознания боли как таковой, определение локализации болевого источника (имеется ввиду конкретная область собственного тела) в совокупности со сложнейшими и разнообразнейшими реакциями на болевую импульсацию происходит непременно при участии мозговой коры.Сенсорные участки коры головного мозга являются высшими модуляторами болевой чувствительности и играют роль, так называемого, коркового анализатора информации о факте, длительности и локализации болевого импульса. Именно на уровне коры происходит интеграция информации от различных видов проводников болевой чувствительности, что означает полновесное оформление боли как многогранного и многообразного ощущения.В конце прошлого века было выявлено, что каждый уровень построения болевой системы от рецепторного аппарата до центральных анализирующих систем мозга может обладать свойством усиления болевой импульсации. Как бы своего рода трансформаторные подстанции на линиях электропередач.
Приходится говорить даже о, так называемых, генераторах патологически усиленного возбуждения. Так, с современных позиций данные генераторы рассматриваются как патофизиологические основы болевых синдромов. Упомянутая теория системных генераторных механизмов позволяет объяснить, почему при незначительном раздражении болевой ответ бывает довольно значителен по ощущениям, почему после прекращения действия раздражителя ощущение боли продолжает сохраняться, а также помогает объяснить появление боли в ответ на стимуляцию зон кожной проекции (рефлексогенных зон) при патологии различных внутренних органов.
Хронические боли любого происхождения приводят к повышенной раздражительности, снижению работоспособности, потере интереса к жизни, нарушению сна, изменениям эмоционально-волевой сферы, часто доводят до развития ипохондрии и депрессии. Все указанные последствия уже сами по себе усиливают патологическую болевую реакцию. Возникновение подобной ситуации трактуется как образование замкнутых порочных кругов: болевой раздражитель – психо-эмоциональные нарушения – поведенческие и мотивационное нарушения, проявляющиеся в виде социальной, семейной и личностной дезадаптации – боль.
Антиболевая система (антиноцицептивная) – роль в организме человека. Порог болевой чувствительности
 Наряду с существованием в организме человека болевой системы (ноцицептивной
), существует еще и антиболевая система (антиноцицептивная
). Что осуществляет антиболевая система? Прежде всего, для каждого организма существует свой, генетически запрограммированный порог восприятия болевой чувствительности. Данный порог позволяет объяснить, почему на раздражители одинаковой силы, продолжительности и характера разные люди реагируют по-разному. Понятие порога чувствительности – это универсальное свойство всех рецепторных систем организма, в том числе и болевых. Так же как и система болевой чувствительности, антиболевая система имеет сложное многоуровневое строение, начиная с уровня спинного мозга и заканчивая мозговой корой.
Наряду с существованием в организме человека болевой системы (ноцицептивной
), существует еще и антиболевая система (антиноцицептивная
). Что осуществляет антиболевая система? Прежде всего, для каждого организма существует свой, генетически запрограммированный порог восприятия болевой чувствительности. Данный порог позволяет объяснить, почему на раздражители одинаковой силы, продолжительности и характера разные люди реагируют по-разному. Понятие порога чувствительности – это универсальное свойство всех рецепторных систем организма, в том числе и болевых. Так же как и система болевой чувствительности, антиболевая система имеет сложное многоуровневое строение, начиная с уровня спинного мозга и заканчивая мозговой корой.Как регулируется деятельность антиболевой системы?
Сложная деятельность антиболевой системы обеспечивается цепочкой сложных нейрохимических и нейрофизиологических механизмов. Основная роль в этой системе принадлежит нескольким классам химических веществ – мозговым нейропептидам, В их число входят и морфиеподобные соединения – эндогенные опиаты (бета-эндорфин, динорфин, различные энкефалины). Названные вещества могут считаться так называемыми эндогенными анальгетиками. Указанные химические вещества обладают угнетающим воздействием на нейроны болевой системы, активируют антиболевые нейроны, модулируют активность высших нервных центров болевой чувствительности. Содержание данных антиболевых веществ в центральной нервной системе при развитии болевых синдромов уменьшается. По всей видимости, этим и объясняется снижение порога болевой чувствительности вплоть до появления самостоятельных болевых ощущений на фоне отсутствия болевого раздражителя.Следует также отметить, что в антиболевой системе наряду с морфиеподобными опиатными эндогенными анальгетиками большую роль играют и широко известные мозговые медиаторы, такие как: серотонин, норадреналин, дофамин, гамма-аминомасляная кислота (ГАМК), а также гормоны и гормоноподобные вещества – вазопрессин (антидиуретический гормон), нейротензин. Интересно, что действие мозговых медиаторов возможно как на уровне спинного, так и головного мозга. Резюмируя вышесказанное, можно заключить, что включение антиболевой системы позволяет ослабить поток болевой импульсации и снизить болевые ощущения. При возникновении каких-либо неточностей в работе данной системы любая боль может быть воспринята как интенсивная.
Таким образом, все болевые ощущения регулируются совместным взаимодействием ноцицептивной и антиноцицептивной систем. Только их согласованная работа и тонкое взаимодействие позволяет адекватно воспринимать боль и её интенсивность, в зависимости от силы и продолжительности воздействия раздражающего фактора.
Здоровье
Многие женщины могут заявить: что мужчины могут знать о боли при родах?
Безусловно, они никогда этого не узнают, учитывая, что некоторые из них начинают корчиться в агонии, слегка ударив мизинец об ножку стула.
Однако существует боль, которая может быть намного интенсивнее боли при родах, как утверждают сами женщины, прошедшие через роды .
Стоит отметить, что боль во время родов сложно измерить, учитывая, что каждая женщина испытывает ее по-своему в зависимости от множества факторов.
Вот, опыт которым поделились люди на форумах для родителей, и также результаты несколько научных исследований, где утверждают, что существует боль сильнее чем та, которую вы испытываете, давая жизнь новому человеку.
Камни в почках
Как утверждают специалисты, боль от камней в почках может быть такой же тяжелой, как боль при родах.
Одна из женщин, которая родила, и у которой были камни в почках, клялась, что роды легче, чем камни в почках. Однако другие утверждают, что боль примерно одинаковая , и если вы хотите объяснить мужчине, она наиболее приближена к тому, что испытывают женщины во время родов.

"Первый раз, когда у меня были камни в почках, я не знала, что это такое, что добавило к физической муке ощущение настоящего ужаса. Было ощущение, будто кто-то взял раскаленную кочергу и скользил ею по бокам, периодически похлопывая ее молоточком для пущей верности . Боль была настолько сильной, что я не только ослепла, но и оглохла и потеряла способность воспринимать пространство и время. Я просто нашла позу, в которой как я думала, буду умирать медленнее, а именно на полу больницы скорой помощи. "
"Я выл, как раненая собака, цепляясь за ковер пальцами рук и ног. Я истекал слюной и не мог внятно говорить. Они вкололи мне морфин, и он слегка уменьшил боль, чтобы я смог объяснить, в чем дело, пока кричал. Затем они вкололи что-то еще, и это все, что я помню ".
Инфекции мочевых путей

Эту жгучую боль многие считали в десять раз хуже, чем боль при родах . Так, одна женщина описывала, как она "извивалась на полу и кричала", будучи при этом на восьмом месяце беременности.
Зубная боль
Зубную боль также часто сравнивают с родовой болью. Так, например, были случаи, когда обезболивание не действовало и человек в полной мере мог прочувствовать, как ему удаляют нерв.
"Я хорошо справляюсь со многими вещами, но я бы ВСЕГДА выбрала роды вместо зубной боли. Хотя у меня были не самые легкие роды ".
Тот факт, что зубная боль часто бывает ноющей и может продолжаться очень долго , стала основной причиной, почему ее считали одной из самых сильных.
Сломанные ребра

Некоторые женщины утверждают, что боль которую вы испытываете, сломав палец или ногу, может сравниться с муками родов. Однако чаще всего упоминалась боль, которую испытываешь, сломав ребра.
Это связано с тем, что каждый вдох приносит новую волну тошнотворной боли .
Перианальный абсцесс
По сути, это скопление гноя рядом с задним проходом и может достигать размеров, как небольшого фурункула, так и довольно крупного фрукта, что вызывает такие мучительные боли, что человек не может двигаться , не говоря уже о том, чтобы сидеть.
"Это самая невыносимая боль. Я родила двух детей (одного из них с помощью щипцов после 29 часов схваток и разрывов третьей степени) и ничто не может сравниться с надрезом и дренажем ."
Разошедшиеся швы
Одна из женщин рассказала, что боль от шва, который разошелся после операции на бедре, когда она чихнула, была намного сильнее родовой боли.
Швы также могут разойтись после родов, если женщине проводили эпизиотомию (рассечение промежности), что может быть болезненнее, чем когда вы пытаетесь протолкнуть ребенка через узкий канал.
Мигрень
Мигрень также возглавляет список самых мучительных испытаний, учитывая, что она может длиться несколько дней, и боль при этом не ослабевает . Часто мигрень сопровождается такими симптомами, как тошнота, рвота, световая чувствительность, а иногда боль становится такой невыносимой, что человек теряет сознание .
"У меня бывают мигрени, и чаще всего я могу справиться, но было несколько случаев, когда мигрень была хуже, чем роды ".
Подагра

Согласно исследованию, почти две трети тех, кто мучается от подагры, считают эту боль самой худшей.
Острый приступ подагры может заставить человека корчиться в муках даже при малейшем прикосновении к пораженной области (часто это большой палец ноги). При этом не может быть и речи о том, чтобы одеть обувь или ходить.
Невралгия тройничного нерва

Невралгия тройничного нерва, также известная как болезнь Фотергилла представляет собой воспаление тройничного нерва, идущего от головы к челюсти.
Как объяснил врач, это очень сильная боль, которая создает ощущение, будто вам воткнули нож . Лечение этого состояния ограничено. У некоторых людей от такой боли появляются мысли о суициде.
Тяжелые ожоги
Специалист по ожогам рассказал, что боль при ожогах можно сравнить с болью при родах. Процесс ухода за ожогами – это тяжелое испытание , так как нужно обрабатывать раны, переодеваться, требуется пересадка и растяжение кожи.
Кластерные головные боли
Часто эту головную боль описывают, как самую худшую боль, которую можно себе представить . Она бывает очень интенсивной и локализуется на одной стороне головы, чаще всего вокруг глаза, и может длиться до трех часов и больше.
Многие пациенты утверждали, что эта боль хуже, чем родовые боли или боль при ожогах.
Пудендонейропатия
Это сложное название означает сильную боль в области заднего прохода, и становится невыносимой, когда вы пытаетесь сесть или падаете.
Более того, для мужчин эта боль может быть особенно мучительной, так как часто отдает в половые органы, вызывая постоянный дискомфорт.
Бартолинит

Бартолинит представляет собой воспаление железы у входа во влагалище.
Одна из женщин описала боль так:"Представьте что ваши самые чувствительные места распухли, пульсируют без какого-либо облегчения. Я не могла ходить, сидеть, стоять, ничего. Я хотела умереть ".
Боль - это неприятное ощущение, которое сопровождается эмоциональными переживаниями, обусловленными реальным, возможным или психогенным повреждением ткани организма.
Какая бывает боль?
Значение боли заключается в ее сигнальной и патогенной функциях. Это означает, что когда для организма появляется потенциальная или реальная угроза повреждения, то он сообщает это мозгу при помощи неприятных (болевых) отголосков.
Болевые ощущения делятся на два типа:
- острые боли, которые отличаются относительной кратковременностью и конкретной связью с повреждением тканей;
- хронические боли, проявляющиеся на протяжении периода восстановления тканей.
По локализации боли бывают:
- анальные;
- гинекологические, менструальные, родовые, овуляционные;
- головные, глазные и зубные;
- грудные;
- желудочные;
- кишечные;
- межреберные;
- мышечные;
- почечные;
- поясничные;
- седалищные;
- сердечные;
- тазовые;
- другие боли.
Головная боль
Головная боль - одна из самых распространенных видов боли.
Она подразделяется на такие основные группы:
- сосудистая;
- мышечного напряжения;
- ликвородинамическая;
- невралгическая;
- психалгическая;
- смешанная.
У некоторых из групп есть свои подтипы. Но даже несмотря на это, для постановки диагноза используется классификация боли по характеру течения и патофизиологическому механизму.
Название | Характеристика болей |
||||||||||||||||||
Симптомы :
Неприятные ощущения в области печени могут быть вызваны следующими заболеваниями:
Какие боли при печени? Характер возникающих болей под правым подреберьем ноющий и продолжительный, они имеют свойство усиливаться даже при небольших физических нагрузках, употреблении вредной пищи (жирной, острой, жареной, сладкого), алкоголя и сигарет. Также может появиться тошнота, отрыжка и неприятный запах из ротовой полости. При тяжелых формах заболевания к основным симптомам добавляется зуд в разных областях тела, сосудистые звездочки, желтоватый окрас кожи и ее шелушение. Боли в почках
Невозможно с точностью определить, связаны болевые ощущения напрямую с почками или это только отголоски других заболеваний в область спины и правого бока. Для этого необходимо выявить другие симптомы:
Боли в мышцахМиалгия - разная по локализации и происхождению боль в мышцах. Какая симптоматика этого недомогания? При миалгии болевые ощущения делятся на два типа:
Появление чувства боли в мышцах связывают с нервными стрессами, психологическими и эмоциональными перегрузками, переутомлением, физическими нагрузками, воздействием холода и сырости. Один или несколько факторов вызывают спазмы мышечных тканей, которые, в свою очередь, приводят к зажатию нервных окончаний, что и провоцирует боль. Также нередки случаи, когда миалгия возникает на фоне хронической усталости, которая приводит к накоплению в тканях мышц недоокисленных продуктов процесса обмена веществ. Более опасный сценарий, когда миалгия сама по себе является симптомом инфекционных заболеваний или ревматизма. Особым пунктом для рассмотрения идет которая для многих атлетов является одним из критериев удачных физических упражнений. Виды боли в мышцах после тренировок:
Боли при схватках
Один из симптомов приближающихся родов - схватки. Описание боли варьируется от тянущей до острой в области поясницы и распространяется на низ живота и бедра. Пик боли схваток приходятся на то время, когда матка начинает еще больше сокращаться, чтобы раскрылся маточный зев. Процесс начинается с висцеральных болевых ощущений, которые трудно локализовать. Шейка матки постепенно раскрывается, отчего отходят воды и опускается головка ребенка. Она начинает давить на мышцы влагалища, шейку матки и крестцовое нервное сплетение. Характер боли меняется на интенсивный, пронизывающий и резкий, большей мерой сосредоточенный в тазовой области. Схватки могут длиться от трех до двенадцати часов (в редких случаях - еще дольше) и сопровождаться болью различной степени. Немалую роль в их ощущениях играет психологическое состояние роженицы - необходимо понимать, что этот процесс приближает вас к встрече с вашим малышом. И напоследок, большинство психологов склоняются к тому, что многие боли - это наша чрезмерная мнительность. Даже если это так, какого бы характера ни были ваши болевые ощущения, лучше обратитесь к врачу и пройдите профилактическое обследование. |